Ускоренное восстановление после операции (Enhanced recovery after surgery – ERAS), или ускоренная хирургия (fast-track sugery), предусматривает комплекс мер до- и послеоперационного периода, направленных на ускорение реабилитации пациентов и уменьшение сроков госпитализации после плановых хирургических вмешательств.
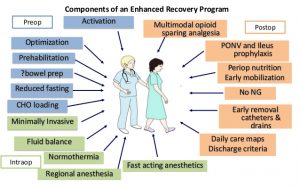
Рекомендации ERAS начали разрабатываться в конце 90-х годов. Сейчас они вводяться в гинекологическую практику. Протоколы ERAS рекомендуют:
- Предоперационное консультирование: пациенту в доступной форме должен быть разъяснён планируемый объем операции и методы обезболивания. Пациент и его родственники должны встретиться со всеми участниками операционной команды, включая хирурга, анестезиолога и медсестру.
- Курение и употребление спиртных напитков: должно быть прекращено за 4 недели до назначенной операции. Курение ассоциировано с высоким риском развития послеоперационных осложнений. Алкоголь негативно влияет на работу сердца, свертываемость крови, иммунную систему и стрессовую устойчивость.
- Анемия: должна быть выявлена и скорректирована до операции. При этом, применение эритропоэтина и переливание компонентов крови ассоциировано с менее благоприятным прогнозом для пациентов с онкологическими заболеваниями.
- Нарушения углеводного обмена: требуется дооперационное назначение инсулинотерапии и достижение гликемии в пределах 140-200 мг/дл
- Предоперационная механическая очистка кишечника: процедура не должна использоваться в гинекологической/онкологической хирургии даже для пациентов с запланированной кишечной резекцией. Механическое очищение кишечника сопровождается стрессом и приводит к обезвоживанию организма, в то время как доказательств его пользы недостаточно.
- Предоперационное голодание: должен быть разрешен прием жидкости не позднее чем за 2 часа и твердой пищи за 6 часов до анестезии. На фоне голодания активируется гипоталамо-гипофизарно-адреналовая система и значительно возрастает продукция кортизола, приводящая к стойкой периферической инсулинорезистентности.
- Послеоперационное питание: рекомендуется начинать пероральное кормление в течение первых 24 часов после операции.
- Профилактика тромбоэмболии: Препараты менопаузальной гормонотерапии и комбинированные оральные контрацептивы следует прекратить принимать за 4-5 недель до операции. Пациенты с риском венозной тромбоэмболии должны проходить профилактику препаратами низкомолекулярного гепарина. Расширенную профилактику (28 дней) следует назначать пациентам после лапаротомии при злокачественных новообразованиях. В послеоперационном периоде необходимо носить облегающие компрессионные чулки с поддержкой прерывистого пневматического сжатия.
- Антибактериальная профилактика: введение антибиотиков целесообразно за 60 минут до операции. Рекомендуется повторное введение в случае длительной операции или большого объема кровопотери (более 1500мл). Повторное введение антибиотика проводят через 1-2 периода их полувыведения (3 часа для цефазолина, период полураспада 1.8 часа). Следует увеличить дозу для пациентов с ожирением. Препаратами первой линии являются цефалоспорины. Амоксициллин и клавулановая кислота по эффективности эквивалентны цефазолину и могут применяться с профилактической целью. Лапароскопическая гистерэктомия не требует проведения антибиотикопрофилактики.
- Удаление волос в области операционного поля: стрижка волос предпочтительнее, чем бритьё, если удаление волос необходимо.
- Антисептическая обработка кожи: спиртовой раствор хлоргексидина на 40% эффективнее водного раствора повидон-йода для обработки кожи.
- Анестезия: должна поддерживаться агентами короткого действия, такими как севофлуран, десфлуран или пропофол. Быстрое восстановление обеспечивает сочетание с короткодействующими опиоидными анальгетиками (ремифентанил).
- Послеоперационная аналгезия: нестероидные противовоспалительные препараты как в виде монотерапии, так и в сочетании ацетаминофеном, торакальная эпидуральная аналгезия, спинальная анестезия – интратекальное введение низких доз морфина.
- Минимально-инвазивная хирургия: при выборе способа операции предпочтение следует отдать минимально-инвазивным вмешательствам. В настоящее время все большее количество операций проводится путем лапароскопии или при помощи роботизированной хирургии.
- Назогастральная интубация: назогастральные трубки, введенные во время операции, должны быть удалены до прекращения действия анестезии.
- Температура тела во время операции: необходимо постоянно поддерживать нормотермию. Используются воздушные одеяла, тепловые матрасы. Растворы перед внутривенным введением должны быть подогреты.
- Принципы инфузионной терапии: следует избегать как недостаточных, так и чрезмерных объёмов инфузионной терапии. Внутривенное введение растворов должно быть прекращено в течение 24 часов после операции. Сбалансированные кристаллоидные растворы предпочтительнее 0.9% раствора NaCl. Олигурия до 20 см3/ч является нормальной реакцией организма на хирургическое вмешательство и не всегда требует коррекции.
- Перитонеальный дренаж: не рекомендуется устанавливать перитонеальный дренаж при проведении гинекологических/онкологических операций, в т.ч. при лимфаденэктомии и операциях на кишечнике.
- Мочевой катетер: не рекомендуется продолжительное использование мочевого катетера в послеоперационном периоде. Извлечение катетера в вечернее время предпочтительнее ввиду скорейшего восстановления самостоятельного мочеиспускания.
- Предотвращение послеоперационной тошноты и рвоты: противорвотные средства подразделяются на антагонисты 5-НТЗ и NK-1, кортикостероиды, бутиронезин, антигистаминные препараты, антихолинергики и фенотиазины. Комбинация 2-3 классов препаратов усиливает их эффективность. Дополнительное назначение препаратов кислорода может снизить частоту рвоты.
- Профилактика послеоперационного пареза кишечника: Следует применять слабительные средства и жевательную резинку для восстановления работы кишечника.
- Ранняя мобилизация: начинать мобилизацию пациентов в течение первых 24 часов после операции.